El término polifarmacia se compone del prefijo poli, que se refiere a “más de 4 elementos”, y la palabra farmacia, que es una ciencia práctica de la salud relacionada con el conocimiento de sustancias con acción terapéutica y a la obtención, combinación, preparación, conservación, presentación y dispensación de medicamentos [1]. Es decir, la polifarmacia es el uso concurrente de 4 o más medicamentos.
En la literatura especializada se pueden encontrar diferentes definiciones para polifarmacia o polimedicación, especialmente en cuanto al número mínimo de medicamentos. A medida que el consumo de medicamentos y de productos sin prescripción médica de venta libre, como suplementos y medicina herbaria, han aumentado, el límite de la polifarmacia ha incrementado también. De esta manera, la polifarmacia “puede ser entendida como el uso simultáneo o excesivo de varios medicamentos” [2], lo que hace alusión tanto a la cantidad de medicamentos como a la dosis.
La Organización Mundial de la Salud (OMS) define a la polifarmacia o polimedicación como “el uso concomitante de 3 o más medicamentos”. Además, la OMS estima que más del 85% de las personas mayores de 65 años están en esta situación, por lo que la cataloga como un “síndrome geriátrico” [3]. Esto se debe a que los adultos mayores presentan generalmente más de una enfermedad o la coexistencia de un número elevado de comorbilidades (pluripatología) que requieren tratamiento con múltiples medicamentos.
En ciertos casos particulares, el consumo coincidente de variados productos farmacéuticos es necesario para el tratamiento de diversas dolencias o enfermedades que requieren medicamentos específicos. Sin embargo, en otros casos, el uso de una cantidad elevada de fármacos diferentes sin la correcta supervisión médica puede ser producto de la confusión o desinformación del paciente.
Polifarmacia en personas mayores
Las personas de edad avanzada presentan alteraciones farmacocinéticas, farmacodinámicas y homeostáticas que condicionan la utilización y los efectos de los medicamentos. Es por ello que los tratamientos farmacológicos en la población adulta mayor pueden presentar variaciones en la efectividad y seguridad, lo que en adición a factores sociales y a la presencia de múltiples patologías pueden generar un proceso farmacoterapéutico de mayor complejidad [4].
Reacciones adversas
La polifarmacia, especialmente en la tercera edad, puede ser muy riesgosa, ya que esta población presenta una mayor frecuencia de reacciones adversas a medicamentos (RAM). Según estudios de farmacovigilancia en hospitales, se ha establecido una relación lineal entre la edad y la frecuencia de RAM, que asciende a un 25% en adultos mayores de 80 años hospitalizados, mientras que en pacientes de entre 20 a 29 años es de solo 3% [5].
Problemas de adherencia a tratamientos
Una revisión sistemática de pacientes mayores con polifarmacia encontró una correlación entre la falta de adherencia a la medicación y la cantidad de medicamentos que consumen de manera regular [5]. En las personas mayores se pueden presentar diferentes dificultades para continuar de manera estricta con los tratamientos con medicamentos, siendo la más frecuente el olvido o la confusión de los horarios. Otros motivos son la aparición de defectos en órganos de los sentidos y alteraciones cognitivas. También se atribuyen los problemas de adherencia a factores culturales y/o económicos [5].
Los números de la polifarmacia en personas mayores en Chile
En la última Encuesta Nacional de Salud (2016/2017) [6], alrededor del 40% de la población de personas con más de 65 años declaró consumir 5 o más medicamentos en forma frecuente. La polifarmacia en personas mayores es muy común, considerando que la prevalencia de enfermedades crónicas aumenta en este grupo etario, y las patologías crónicas requieren tratamiento farmacológico permanente. Es más, en ciertos casos el manejo de una enfermedad crónica involucra el uso de más de un medicamento. Por ejemplo, el tratamiento para hipertensión arterial puede incluir el uso simultáneo de fármacos antihipertensivos de tipo IECA (Inhibidores de la Enzima Convertidora de Angiotensina) y ARA-II (Antagonistas de los Receptores de Angiotensina II), además de diuréticos.
Las personas mayores de 60 años representan cerca del 16% de la población chilena (Instituto Nacional de Estadísticas, Censo 2017 [7]), y son el grupo con la mayor prevalencia de enfermedades crónicas y afecciones a la salud de distinta naturaleza. La IV Encuesta Calidad de Vida en la Vejez UC – Caja Los Andes en 2016 [8], donde se obtuvieron los datos de personas mayores de 60 años en una muestra representativa del 86% de la población adulta mayor de Chile, registró los problemas de salud de los encuestados en el último año. La encuesta reveló que los problemas de salud más frecuentes en esta población fueron presión alta o hipertensión, colesterol alto y diabetes o azúcar elevado (Figura 1).
Las tres condiciones mencionadas corresponden a factores de riesgo cardiovasculares y pueden requerir el uso regular de medicamentos como parte del tratamiento, en conjunto con la adopción de hábitos de vida saludable como cambios en la alimentación y rutina de actividad física. Al comparar los resultados del año 2016 con las respuestas obtenidas para el mismo cuestionario en 2013 y 2007, estos tres problemas de salud continúan liderando las menciones de los encuestados.

Las proyecciones del Instituto Nacional de Estadísticas respecto al envejecimiento de la población en Chile estiman que para el año 2035, de las 346 comunas del país, 284 tendrían una mayor proporción de población de 65 años y más, en comparación con la población menor de 15 años [9]. Es decir, en el 2035, un 82% de las comunas del país tendrá una población de personas mayores de 65 años superior a la población de menores de 15 años.
A nivel global, se proyecta que para 2050 la población de personas mayores de 65 años se duplique en relación a la cifra del año 2010, vale decir, un incremento desde un 8% al 16%. En nuestro país y a nivel mundial, la prevalencia de la polifarmacia aumentará de manera proporcional al envejecimiento de la población y al aumento en la incidencia de enfermedades crónicas [10].
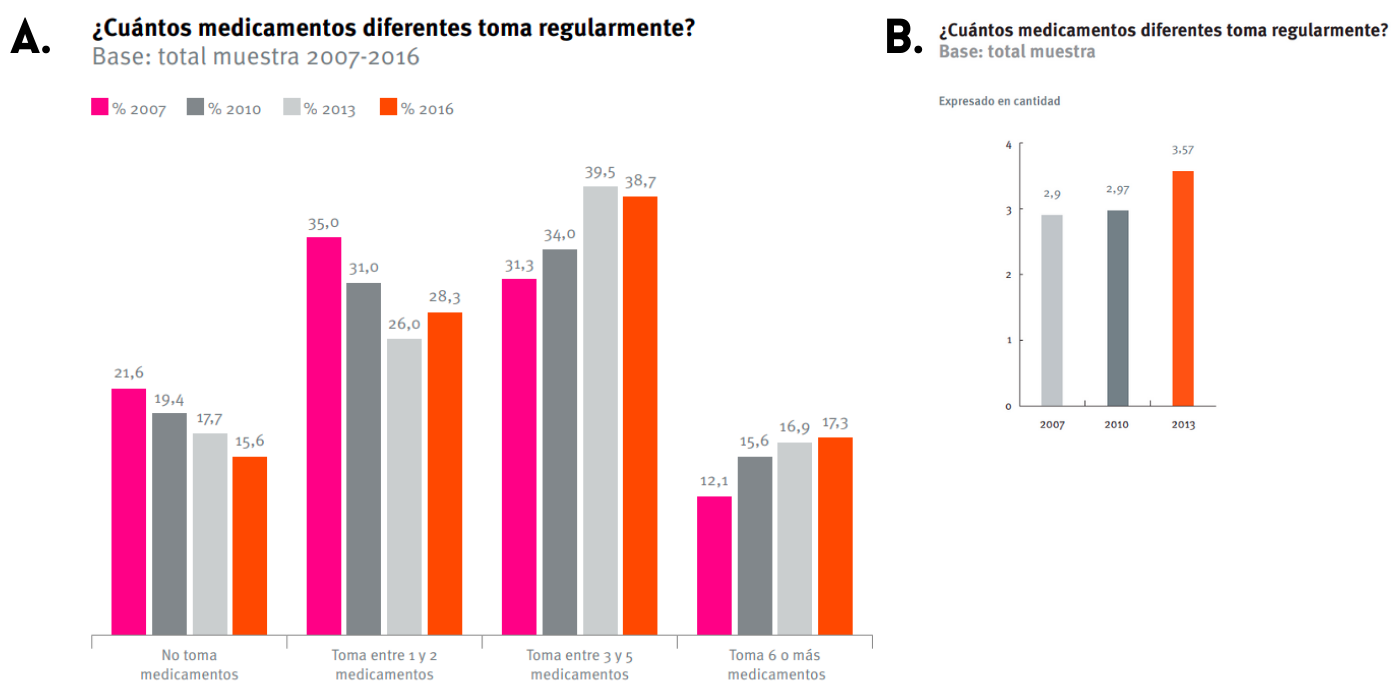
Los resultados de la IV Encuesta Calidad de Vida en la Vejez UC – Caja Los Andes (2016) indican que un 17,3% de los encuestados consume más de seis fármacos (Figura 2A). En el sondeo del año 2013 se obtuvo que un 16,9% de la muestra estudiada declaró consumir más de seis fármacos, con una media de 3.57 fármacos diferentes (Figura 2B), mientras que un 47% consumía productos homeopáticos o similares. A lo largo del tiempo ha disminuido la proporción de personas mayores que indica no consumir medicamentos, comenzando desde un 21,6% en 2007 a un 15,5% en 2016 (Figura 2A).
Reacciones adversas e interacciones entre medicamentos
En adición a los medicamentos indicados por el médico para el tratamiento de una enfermedad crónica, podemos cometer el error de recurrir a la automedicación para aliviar dolencias cotidianas como dolores de cabeza, malestar estomacal o síntomas gripales. El uso de medicamentos sin consultar antes a un médico puede ser peligroso, especialmente en pacientes que siguen un tratamiento con medicamentos de uso crónico. Los medicamentos son sustancias con actividad biológica y, por lo tanto, pueden interactuar entre sí y generar consecuencias negativas e inesperadas.
Algunos medicamentos no pueden utilizarse en conjunto, por ejemplo, el ácido acetilsalicílico (Aspirina), sus derivados y los medicamentos que lo contienen aumentan el efecto de los anticoagulantes y el riesgo de sangrado y hemorragias. Lo mismo ocurre con algunos antiinflamatorios y anticoagulantes [11].
Por otro lado, hay personas que consumen diariamente productos con principios activos que tienen efectos fisiológicos, como el caso de los suplementos alimenticios o la medicina complementaria. Generalmente, estos productos son de venta libre y no son regulados por los organismos o autoridades de salud. Además, los pacientes tienden a no mencionar su uso en la consulta médica ya que no son medicamentos. Sin embargo, estos productos no están exentos de poder interactuar entre ellos o con medicamentos convencionales.
Otro punto complejo relacionado con la polifarmacia es que las personas a veces consultan a más de un médico por diferentes problemas o condiciones de salud, y especialmente las personas mayores que acuden a más de un especialista por sus diversas afecciones. En la visita médica es muy importante dar a conocer todos los medicamentos o productos farmacéuticos de uso frecuente para que el profesional los considere al momento de prescribir cualquier tratamiento adicional. El problema surge porque es usual que las personas de edad avanzada olviden mencionar la totalidad de los fármacos o productos que utilizan, con lo cual el médico cuenta con información incompleta para prescribir correctamente.
Cascada de prescripción
Un gran problema enmarcado dentro de la polifarmacia es lo que se conoce como “cascada de prescripción”, que se produce cuando un medicamento provoca una reacción adversa, la cual se interpreta como una enfermedad nueva e independiente, por lo que se inicia el tratamiento con otro medicamento para aliviar la sintomatología, usualmente sin la orden explícita del médico tratante. El riesgo asociado a la prescripción en cascada se presenta cuando el segundo fármaco aumenta la severidad de la reacción adversa producida por el primer fármaco, o cuando el segundo fármaco expone al paciente a la aparición de nuevas reacciones adversas, lo que puede comprometer la salud del paciente [4]. Por esta razón es importante siempre consultar al médico antes de comenzar a consumir cualquier medicamento e informar oportunamente la aparición de molestias o síntomas nuevos.
Es fundamental realizar una revisión detallada de la sintomatología cuyo origen es desconocido, y de la medicación de uso frecuente. La incapacidad para reconocer una reacción adversa a un fármaco y la prescripción de un segundo fármaco para tratar esta reacción como una segunda afección puede generar que la reacción adversa inicial sea enmascarada y, por ende, más difícil de reconocer.
¿Qué podemos hacer para evitar los efectos negativos de la polifarmacia?
Es relevante destacar que la polifarmacia en sí, entendida como el uso coincidente de múltiples medicamentos, no es negativa, es más, en muchos pacientes es indispensable. No obstante, si no se maneja con cuidado y con la debida supervisión médica, la polifarmacia puede significar un riesgo para nuestra salud.
Para no exponer nuestra salud a problemas graves, debemos tener en cuenta que mientras más medicamentos o productos farmacéuticos utilicemos, aumenta la posibilidad de interacciones que pueden tener consecuencias adversas. Por ello es importante verificar que todos los fármacos que consumimos son estrictamente necesarios y cuentan con supervisión médica.
Es fundamental cumplir con el tratamiento prescrito por el médico de manera precisa, es decir, obedecer las dosis, horarios y forma de administración. Una buena manera de llevar registro de nuestros medicamentos y mejorar la adherencia a los tratamientos farmacológicos es anotar en una lista o calendario todos los fármacos de consumo frecuente, en conjunto con la dosis, horario e instrucciones de administración de cada uno. Puede llevar esta lista con usted cada vez que visite a sus médicos o cuando asista a un centro de salud.
En personas mayores, la gravedad de los efectos perjudiciales de la polifarmacia no controlada y de la no adherencia a tratamiento con medicamentos es más alta, razón por la cual se deben extremar las medidas de autocuidado.
Referencias:
[1] Dixon Thomas (2018). Clinical Pharmacy Education, Practice and Research: Clinical Pharmacy, Drug Information, Pharmacovigilance, Pharmacoeconomics and Clinical Research. Elsevier.
[2] Castro-Rodríguez A. et al (2015). Consumption and Drugs prescription potentially dangerous in elderly people. Revista Médica de Risaralda 22 (1): 52-57.
[3]Dagli R. & Sharma A (2014). Polypharmacy: a global risk factor for elderly people. Journal of International Oral Health 6(6): i-ii. Disponible para descarga gratuita.
[4] Reyes P (2017). Prescription cascade, a health problem. Revista de Ciencias Médicas de Pinar del Río Vol. 21(2): 217-222.
[5] Valenzuela E. Uso de fármacos en el adulto mayor. Escuela de Medicina, Facultad de Medicina de la Pontificia Universidad Católica de Chile. Artículo en línea.
[6] Encuesta Nacional de Salud 2016-2017. Primeros Resultados. Santiago, noviembre 2017. Departamento de Epidemiología, División de Planificación Sanitaria, Subsecretaría de Salud Pública, Ministerio de Salud. Disponible para descarga gratuita.
[7] Resultados CENSO 2017. Instituto Nacional de Estadísticas. Disponible en línea.
[8] «Chile y sus mayores». 10 años de la Encuesta Calidad de Vida en la Vejez UC – Caja Los Andes. Resultados IV Encuesta Calidad de Vida en la Vejez (2017). Programa Adulto Mayor UC, Centro UC Estudios de Vejez y Envejecimiento, Instituto de Sociología UC. Disponible para descarga gratuita.
[9] Castro C (2019). A 2035 un 82% de las comunas contarán con una población donde los mayores de 65 años superarán a los menores de 15. Prensa INE en línea.
[10] Rodríguez CB (2019). La OMS pide un cambio en la gestión de la polifarmacia. El Global, España, en línea.
[11] Anticoagulación. Fundación Española del Corazón. Artículo en línea.


0 comentarios